2021-07-12 ↔ 3146阅读
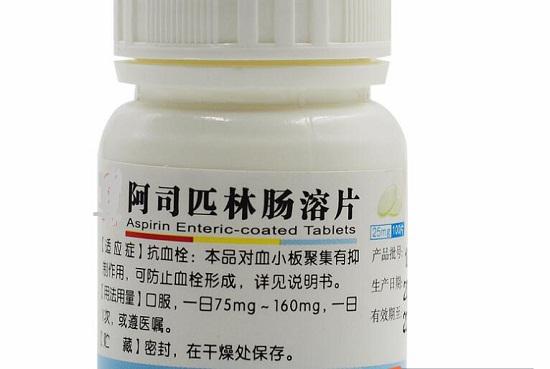
阿司匹林的错误用法
很多人都听说阿司匹林可以预防脑梗或心梗。脑梗和心梗的发病率高、风险大,让人闻之色变。阿司匹林作为预防脑梗和心梗的药,自然也非常受欢迎。不过,药物毕竟不是食物,需要正确使用才能发挥应有的作用,否则,就可能对身体带来伤害。


微信扫码关注(也可用微信搜索公众号“劲来吧”)

劲来吧 版权所有 未经许可严禁转载